Содержание
Прогноз
Ответить однозначно на вопрос, какие прогнозы ожидают больного ишемией мозга, практически невозможно. Шансы на выздоровление пропорционально предопределяются стадией патологии, состоянием здоровья заболевшего и его возрастной категорией.
При обнаружении недуга на начальных стадиях прогноз для пациента зачастую имеет положительный характер, есть все шансы вернуть жизнь больного в стандартное русло. Если же болезнь диагностирована на последней фазе, прогнозы являются неудовлетворительными, так как мозговые клетки очень сложно поддаются регенерации, пациент в лучшем случае останется инвалидом.
Вердикт «ишемический инсульт головного мозга», по статистическим данным, выступает причиной летального исхода в двадцати пяти процентах прецедентов. Оставшиеся три четверти пациентов полностью или частично восстанавливаются после перенесённого недуга. Шансов полностью восстановится больше у людей молодого возраста, не имеющих вредных привычек, ведущих подвижный стиль жизни и имеющих хорошую физическую форму.
Ишемия миокарда
Серьезнейшие изменения влечет малокровие жизненно важных органов. Недостаток артериального кровоснабжения сердечной мышцы лежит в основе ишемической болезни сердца, заболеваемость и смертность при которой стоит рядом с таковыми от онкопатологии.
Ишемия в сердце чаще всего развивается по причине атеросклеротического процесса в его артериях, то есть носит характер обтурационной. Спазм сосудов и тромбоз на фоне разрыва бляшки значительно усугубляют степень нарушения кровотока.
Хроническая ишемия в сердце провоцирует разрастание в его мышечном слое соединительной ткани под влиянием постоянной гипоксии — формируется диффузный атеросклеротический кардиосклероз. Параллельно нарастают атрофические изменения кардиомиоцитов, сердце становится дряблым, снижается его сократительная способность, развивается сердечная недостаточность.
следствие хронической ишемии сердечной мышцы – очаговый (или диффузный) склероз
По мере углубления ишемически-дистрофических и склеротических изменений в сердце появляются и усиливаются признаки его дисфункции — одышка беспокоит не только при нагрузке, но и в покое, развивается диффузный цианоз кожи, в полостях тела накапливается жидкость, увеличивается печень.
Острая ишемия миокарда при обструкции коронарных артерий бляшкой или тромбом очень быстро может перейти в некроз — разовьется инфаркт. Пациент с этим заболеванием испытывает сильную жгучую боль за грудиной, беспокойство, страх смерти, усиливается одышка, возможны нарушения ритма вплоть до тяжелых блокад и фибрилляции желудочков.
следствие острой ишемии сердечной мышцы – её инфаркт
Последствиями ишемии сердца считаются диффузный и очаговый кардиосклероз. Первый — исход хронической ишемии, второй остается после перенесенного инфаркта. В дальнейшем наступает сердечная недостаточность.
Клиническая картина

Постепенно симптомы прогрессируют, становятся более выраженными и могут достигнуть максимального проявления при отсутствии лечения и невыполнении рекомендаций.
В начале развития патологии будут жалобы на быструю утомляемость и тяжесть в ногах, повышенную чувствительность к холоду, чувство ползания мурашек и покалывания. Затем присоединяются другие жалобы.
Важный симптом – перемежающая хромота. Во время ходьбы пациентов начинают беспокоить боли в икроножных мышцах, не дающие возможности идти дальше. После периода отдыха, неприятные ощущения уходят и дают возможность продолжить путь, но могут появиться вновь спустя время. Боль обычно локализуется в области икроножных мышц, изредка возникает в стопе, не иррадиирует.
В начале ишемии симптом появляется через 1 километр ходьбы, но по мере ее развития расстояние будет уменьшаться до 100-200 метров, иногда еще меньше. Пациенты отмечают улучшение при опущении конечности.
О наличии критической ишемии можно говорить, если имеются жалобы на боли в спокойном состоянии, после сна, диагностируется наличие трофических язв, перемежающая хромота появляется спустя 20-30 метров ходьбы. При наличии этих симптомов пациент нуждается в срочном стационарном лечении.
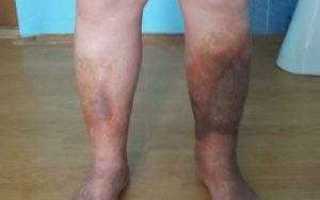
При ишемии кожа нижних конечностей бледная, пастозная, холодная при пальпации. Пульсация будет слабой, либо вообще не прощупываться. Мышцы во многих случаях атрофированы. На коже практически полностью будет отсутствовать волосяной покров, наблюдается наличие пигментных пятен и язв.
Причины
Нарушение кровоснабжения связано с обтурацией или окклюзией кровеносных сосудов. Патологические изменения вызываются:
- Отложение холестерина на стенках артерий – атеросклероз. Постепенное увеличение атеросклеротической бляшки, затормаживает кровоснабжение, замедляются обменные процессы и возникают застойные явления. Ухудшает течение патологии артериальная гипертензия.
- Тромбоз артерий. Тромбы в сосудистом русле могут частично или полностью закупорить просвет, и привести к плачевным последствиям. Недостаток притока крови к нижним конечностям по причине тромбоза артерий распространенное явление, связанное с заболеваниями сердечно сосудистой системы и нездоровым образом жизни.
- Болезни вен: тромбофлебит, варикоз и венозная недостаточность – предпосылки недуга. Патологические изменения, происходящие в венах, оказывают негативное влияние на систему кровообращения и провоцируют трофические изменения тканей ног.
- Воспаление стенки сосуда в сочетании со стенозом. Одним из таких недугов является эндартериит. Спазм и воспаление быстро распространяются по кровеносной системе, и вовлекают в патологический процесс новые разветвления артерий, венул и капилляров.
- Механические травмы, разрывы окружающих тканей инфицирование ран, сопровождающиеся обтурацией.
- Осложнения сосудистого генеза при заболеваниях эндокринной системы. Наиболее распространенной причиной является сахарный диабет. Артерии и вены под влияние гипергликемии подвергаются отрицательному воздействию, повышая проницаемость. Местно появляются отечность и нарушенная целостность эндотелия.
В группу риска развития заболевания входят пациенты злоупотребляющие алкоголем, курильщики, с излишней массой тела и с нарушениями состава крови.
Хроническая ИНК имеет те же причины, но отличается латентностью и патогенным длительным течением.
Диагностика
Подобной проблемой занимается сосудистый хирург. Диагностику заболевания он начинает с опроса больного с целью выяснения основных жалоб и анамнеза жизни.
Заподозрить ишемию ног помогут следующие факторы:
- Наличие в анамнезе атеросклероза, эндартериита или сахарного диабета,
- Боль при ходьбе в икроножных мышцах, вынуждающая останавливаться больного,
- Боль в стопе, требующая сильного обезболивания,
- Кожа ног холодная и багровая,
- Свешивание ноги с кровати приносит облегчение больному,
- Появление трофических язв, усиливающих боль.
Физикальные методы обследования больного включают: общий осмотр конечности, термометрию, оценку движений в суставе, определение чувствительности, исследование периферической пульсации и «капиллярного» пульса. Чтобы определить участок поражения, больному предлагают несколько раз согнуть и разогнуть больную ногу. Компрессия сопровождается побледнением кожи.
Среди инструментальных методов диагностики наиболее информативным является ультразвуковая допплерография. Она позволяет определить уровень поражения сосудистого русла, дает возможность увидеть стенки сосуда и ткани, которые его окружают, а также препятствия, нарушающие нормальную циркуляцию. Дополнительные инструментальные методы: магнитно-резонансная ангиография, дуплексное сканирование, электротермометрия, капиллярография, артериальная осциллография, рентгеноконтрастная аортоартериография. С помощью этих методов можно точно определить характер протекания болезни и выявить его стадию.
Профилактика
Прежде всего, следует отказаться от курения и потребления алкоголя, нормализовать режим питания, и при необходимости соблюдать диету.
Гипертоники должны контролировать скачки давления, а диабетики – уровень глюкозы.
Пациенты должны заниматься умеренными физическими нагрузками и принимать лекарственные средства для предотвращения сгущения крови.
Предотвращение ишемии заключается в управлении факторами, которые поддаются корректировке.
Чтобы сохранить подвижность конечности и предотвратить осложнения, нужно обращаться к хирургу при первых признаках нарушенного кровоснабжения – ощущении холода в ногах и онемения.
Необходимо регулярно сдавать анализ крови, выполнять электрокардиограмму и другие обследования сердечно-сосудистой системы, чтобы предотвратить риск эмболии – образования и перемещения тромба.
Симптомы ишемии нижних конечностей
Симптомы ишемии ног зависят от степени тяжести состояния.
Бессимптомное течение
Ишемия не проявляет себя, если стенозы (сужения) и изменения кровообращения незначительны. Однако бессимптомное течение в клинической практике врача встречается редко, так как пациент приходит на осмотр уже при наличии проявлений.
При этом атеросклероз может оставаться бессимптомным в течение всей жизни человека, поэтому он может не подозревать о наличии атеросклеротических поражений в организме.
Перемежающаяся хромота
Перемежающаяся хромота — это дискомфорт или боль в ногах, которые возникают при ишемии во время физической нагрузки (например, ходьбы) и заставляют человека остановиться и передохнуть .
К проявлением перемежающейся хромоты можно также отнести:
- ороговение и ломкость ногтей;
- отсутствие волосяного покрова;
- онемение пальцев и стопы;
- снижение температуры кожи.
При этом состоянии кровоток в зоне ишемии может обеспечить мышечные ткани кислородом, но только во время покоя — в условиях нагрузки кислорода уже не хватает . При этом анатомические изменения значительны, объёмная скорость кровотока и перфузионное давление (разница между артериальным и внутричерепным давлением) снижены.
Критическая ишемия конечности
В связи со значимым поражением перфузионное давление в ноге критически снижено, а компенсаторные механизмы не в состоянии предотвратить дефицит кислорода в тканях. Это приводит к болевому синдрому. Он представлен выраженной болью в покое, которая плохо снимается наркотическими анальгетиками, особенно в ночное время. При диабетической нейропатии боль может быть незначительной.
На фоне этого состояния возникают язвы на ногтевых фалангах пальцев, в пяточной области и между пальцами. Они могут быть инфицированы и сопровождаться целлюлитом и воспалением лимфоузлов.
Язвы имеют рваные края. Их дно покрыто фибринозным налётом. Такие гангренозные изменения чаще поражают кончики пальцев, при отсутствии инфекции могут привести к мумификации и редко — к самопроизвольной ампутации . В итоге при естественном течении, неадекватном лечении или его отсутствие критическая ишемия ведёт к потере конечности .
Острая ишемия конечности
Это состояние характеризуется резким снижением кровоснабжения конечности, которое угрожает её жизнеспособности. Оно возникает внезапно на фоне мнимого «полного благополучия», часто приводит к гангрене.
Основные причины критической ишемии:
- атеротромбоз — 41 % случаев;
- эмболия (закупорка сосуда) — 36 % случаев;
- тромбоз протезов и зон эндоваскулярных вмешательств (операция на сосудах без выполнения разрезов) — до 16 % случаев .
Первые признаки острой ишемии: боль в поражённой конечности, чувство онемения, похолодания, парестезии (мурашки). Кожа становится бледной, позже дополняется синюшным оттенком. При крайней степени ишемии наблюдается «мраморный рисунок». Температура кожи резко снижена, особенно в области стопы и голени. Возникают выраженные расстройства чувствительности, снижается мышечная сила в поражённой конечности (парез), или человек полностью теряет способность двигаться (паралич).
Болезненность при пальпации икроножных мышц является неблагоприятным признаком, который характерен для субфасциального отёка — признака тяжёлой ишемии.
Дальнейшее развитие мышечной контрактуры (болезненного сокращения мышц) свидетельствует о необратимом отмирании конечности и является предтечей гангрены .
Лечение
Лечение критической ишемии ног должно проводиться в отделении ангиохирургии. Его тактика зависит от степени тяжести поражения сосудов и мягких тканей и выбирается в зависимости от возраста и общего состояния здоровья каждого конкретного пациента.
На этапе подготовки к хирургическому лечению больному назначают медикаментозную терапию и советуют полностью отказаться от курения или приема алкоголя
Кроме этого, ему будет необходимо соблюдать осторожность при возможных физических нагрузках
Цели лечения данной сосудистой патологии направлены на:
- устранение мучительных и докучающих болей;
- повышение активности больного;
- более быстрое заживление повреждений кожных покровов без рецидивов;
- повышение качества жизни;
- отдаление или устранение такого возможного негативного прогноза как ампутация конечности.
Медикаментозная терапия при критической ишемии ног направлена на предупреждение формирования тромбов. Для этого могут применяться антиагреганты и антикоагулянты (Аспирин, Клопидогрель и др.). Выбор препаратов зависит от показателей анализов крови пациента и проводится только врачом.
Однако более эффективным назначением в таких случаях становится использование аналогов простациклина (Илопрост и др.). Эти средства в большей степени препятствуют формированию тромбов, предупреждая агрегацию тромбоцитов, и дополнительно оказывают сосудорасширяющее действие. Кроме этого, такой терапевтический эффект, получаемый при приеме аналогов простациклина, приводит к улучшению кровообращения и устранению местных воспалительных реакций.
Болевой синдром при ишемии ног купируется нестероидными противовоспалительными средствами. Как правило, для этого применяются такие препараты как Диклоберл (Диклофенак) или Кеторолак. Они могут применяться как в таблетках, так и в виде внутримышечных инъекций.
При необходимости, а именно при повышенном уровне холестерина в крови, медикаментозная терапия дополняется приемом статинов, которые также снижают риск формирования тромбов. Доза таких средств подбирается врачом, а наиболее часто используются такие препараты как Розувостатин или Аторвастатин. После завершения всего курса лечения статины могут назначаться пожизненно.
Кроме таких лекарств, оказывающих влияние на состав крови, в план медикаментозной терапии могут включаться витаминные препараты (витамины группы В и витамин А) и средства для стабилизации периферического кровообращения (Актовегин, Пентоксифилин).
При критической ишемии ног основным этапом лечения можно считать реваскуляризацию пораженного сосуда. Прямая методика этого способа сосудистой хирургии применяется при ограниченных артериальных повреждениях и сохраненном дистальном кровеносном русле. Если ранее подобное ангиохирургическое вмешательство уже было выполнено и оказалось неэффективным или при полисегментарном поражении артериальных сосудов назначаются непрямые реваскуляризирующие операции.
Для лечения больных с критической ишемией могут использоваться следующие методики реваскулярной хирургии:
- баллонная ангиопластика с последующим стентированием сосуда;
- частичное удаление пораженной артерии с последующим шунтированием;
- резекция пораженного участка кровеносного русла с протезированием;
- удаление тромба из сосуда.
После завершения операции пациенту назначается медикаментозная терапия, направленная на предупреждение тромбообразования и лечение атеросклероза (при необходимости). Двигательный режим расширяется постепенно. А после выписки рекомендуется постоянное диспансерное наблюдение у сосудистого хирурга.
Варианты ишемических поражений артерий нижних конечностей [4] :
Поражение аорто-подвздошного сегмента (тип I и II).
Тип I поражения встречается достаточно редко (10-15% случаев) и характеризуется поражением дистального отдела аорты и общих подвздошных артерий. Обычно данный тип поражения встречается у 35-55-летних пациентов, относящихся к злостным курильщикам. Артериальная гипертензия и сахарный диабет среди них встречаются редко, но часто выявляется гиперлипидемия. Пациенты данной группы обычно жалуются на перемежающуюся хромоту на уровне проксимальных сегментов конечностей, включая тазобедренный сустав и мышцы бедра. По мере прогрессирования заболевания отмечается перемежающаяся хромота в икроножных мышцах. В некоторых случаях у мужчин выявляется тетрада симптомов в виде перемежающейся хромоты на уровне обоих тазобедренных суставов и ягодиц, импотенции, атрофии мышц голеней и отсутствия пульса на бедренных артериях, называемая синдромом Лериша (Leriche). У пациентов с типом II поражения (встречается в 20% случаев) атеросклеротические изменения возникают на уровне аорто-подвздошного сегмента и также захватывают наружные подвздошные артерии вплоть до паховых областей. Окончательно распространенность процесса (тип I или II поражения) уточняется посредством визуализационных методов исследования.
Комбинированное поражение аорто-подвздошного и бедренно-подколенного сегментов (тип III).
У большинства (66%) пациентов с перемежающейся хромотой нижних конечностей имеется комбинированное поражение как аорто-подвздошного, так и бедренно-подколенного сегментов (тип III). Обычно указанное поражение возникает у пациентов, имеющих множество факторов риска: курение, артериальная гипертензия, гиперлипидемия и, иногда, сахарный диабет, возникший в зрелом возрасте. Обычно у этих пациентов перемежающаяся хромота значительно более выражена по сравнению с пациентами, у которых изолированное поражение либо аорто-подвздошного либо бедренно-подколенного сегментов и часто прогрессирует в критическую ишемию, характеризующуюся возникновением болей в покое, появлением ишемических язв в области стоп и гангрены.
Изолированное поражение бедренно-подколенного сегмента (тип IV).
Изолированное поражение бедренно-подколенного сегмента обычно проявляется появлением перемежающейся хромоты. Обычно это пациенты более пожилого возраста (50-70 лет), часто страдающие артериальной гипертензией, сахарным диабетом II типа и поражением коронарных и сонных артерий. Обычно у них не нарушена пульсация бедренной артерии, но отсутствует пульс на подколенной артерии и артериях стоп. Также обычно в их случае дозированные нагрузки (ходьба) позволяют увеличить дистанцию безболевой ходьбы. При этом положительный эффект сохраняется в течение длительного промежутка времени, но лишь при отсутствии сочетанного выраженного поражения аорто-подвздошного сегмента. Поэтому, изначально, этим пациентам рекомендуется консервативная терапия, которая в большинстве случаев позволяет сохранить конечности пациентам старше 60 лет, имеющим поражение поверхностной бедренной артерии. Вероятность ампутации у них составляет 2-12% в течение 10 лет. Пятилетняя выживаемость составляет 70-80%, и только 10% из этих пациентов потребуется хирургическая реваскуляризация.
Поражение бедренно-подколенного сегмента (тип V).
Пациенты этой группы характеризуются максимальным риском потери конечности. Обусловлено это плохими отдаленными результатами реваскуляризации на уровне тибиального сегмента. Более того, обычно это возрастные пациенты (старше 65 лет). Из сопутствующей патологии у них, чаще всего, встречается сахарный диабет, нарушения липидного обмена, а также нередко они курят. Все эти факторы в большой степени способствуют прогрессированию заболевания. У части из этих больных сохраняется проходимость аорто-подвздошного и бедренно-подколенного сегментов при одновременном диффузном, тяжелом поражении берцовых артерий.
Терапевтический ангиогенез как метод лечения с наибольшей эффективностью может применяться у больных с IV и V типом поражения. К тому же, по статистике, около 20-30% пациентов с ишемией нижних конечностей относятся к «нешунтируемым» в области дистальных поражений сосудов, имеют неврологические нарушения или общее тяжелое состояние и, поэтому, не могут рассматриваться как кандидаты для оперативного лечения. И, чаще всего, единственным вариантом для таких пациентов становится ампутация и для них, в качестве альтернативной стратегии лечения, также может рассматриваться терапевтический ангиогенез.
Острая ишемия конечностей
Эффективные технологии удаления тромбов!
Москва, Ленинский проспект д. 102 (метро Проспект Вернадского)
Записаться на прием
Вопросы-ответы
Здравствуйте, сломала ногу в сентябре, а вот спустя 4 месяца на ноге появились красные пятна в виде синяков, и ни как не проходят. ЧТО МОЖЕТ БЫТЬ?
Ответ: Добрый день. Без осмотра ставить диагноз неправомочно. Покажитесь травматологу.
Здравствуйте! У моего папы (70лет) влажная гангрена ноги, мы живем вместе в одной квартире с маленьким ребенком (2года), опасна ли для малыша эта ситуация? Спасибо!
Ответ: Добрый день. Гангрена опасна, если к ней присоединена инфекция. Покажите пациента хирургу.
Атеросклероз нижних конечностей.
Здравствуйте, у меня болен папа, 81 год ему. атеросклероз, кальциноз сосудов нижних конечностей. В Перми врачи сделали все, что могли (в т.ч. ангиопластика, которая результатов не принесла). На данный момент.
Ответ: Скорее всего можно, однако надо смотреть пациента очно. По переписке прогноз не установишь.
Окклюзия верхней конечности
Моей маме 68 лет,с августа 2019 года впервые появилась очень сильная боль в локте справа.Постепенно боль усилилась и распространилась ниже по всей руке,консервативное лечение без эффекта. Консультирована нейрохирургом ФЦН г.
Ответ: Выполните КТ-ангиографию артерий верхних конечностей. Ссылку на исследование пришлите по почте Angioclinic@yandex.ru
атеросклероз нижних конечностей
Нужна ли операция или терапевтическое лечение
Ответ: Все зависит от конкретной ситуации. В первую очередь клинических проявлений. Покажитесь сосудистому хирургу на личный прием.
Добрый день! Скажите пожалуйста, моему отцу сделали операцию на ноги, шунтирование. Как правильно было делать операцию сразу двух ног или поочередно?
Ответ: Добрый день. Все зависит от конкретной ситуации.
Облитерирующий эндартериит(атеросклероз) н/к
Добрый день. Моему отцу 80 лет, у него синюшно-красные ступни, почти не ходит, конечно есть проблемы с сердцем. Предлагали в прошлом году ампутацию (наша обычная медицина), он отказался. После ночи.
Ответ: Нужна очная консультация нашего сосудистого хирурга
3 месяца назад ампутировали пальцы на ноге маме при сухой гангрене нога не заживает а наоборот расползлась и торчат кости,мясо гниет,прикладываем мазь вишневского но не помогает,что делать
Ответ: Приезжайте на консультацию. Мы обычно сохраняем ноги в таких случаях.
Хроническая тазовая боль
В течении 2 лет беспокоят тазовые боли , усиливающиеся при физ нагрузке и в конце рабочего дня. В анамнезе варикозное расширение вен н/ к. Обследовалась у гинеколога,пишут здорова.19 09 2019.
Ответ: Мы выполняем замечательную операцию – эмболизацию вен малого таза. Возможно ее выполнение по полису ОМС, то есть бесплатно для пациента. Но сначала необходимо записаться на плановую консультацию в наш центр.
Слабость после операции
Операция арто-бедренного шунтирования была 11 дней назад. Беспокоит слабость, утомляемость, податливость, умеренный отек стопы. Это нормально? Температура, сахар, АД в норме, тахикардия до 100/мин.
Ответ: Слабость после такой операции может сохраняться. Но чтобы исключить что-то серьезное покажитесь лечащему врачу. Отек после восстановления кровотока в ногах может сохраняться до 2 месяцев.
2007-2020. Инновационный сосудистый центр — сосудистая хирургия нового уровня